Infarctus du myocarde - Définition
La liste des auteurs de cet article est disponible ici.
Diagnostic à la phase aiguë
Symptômes
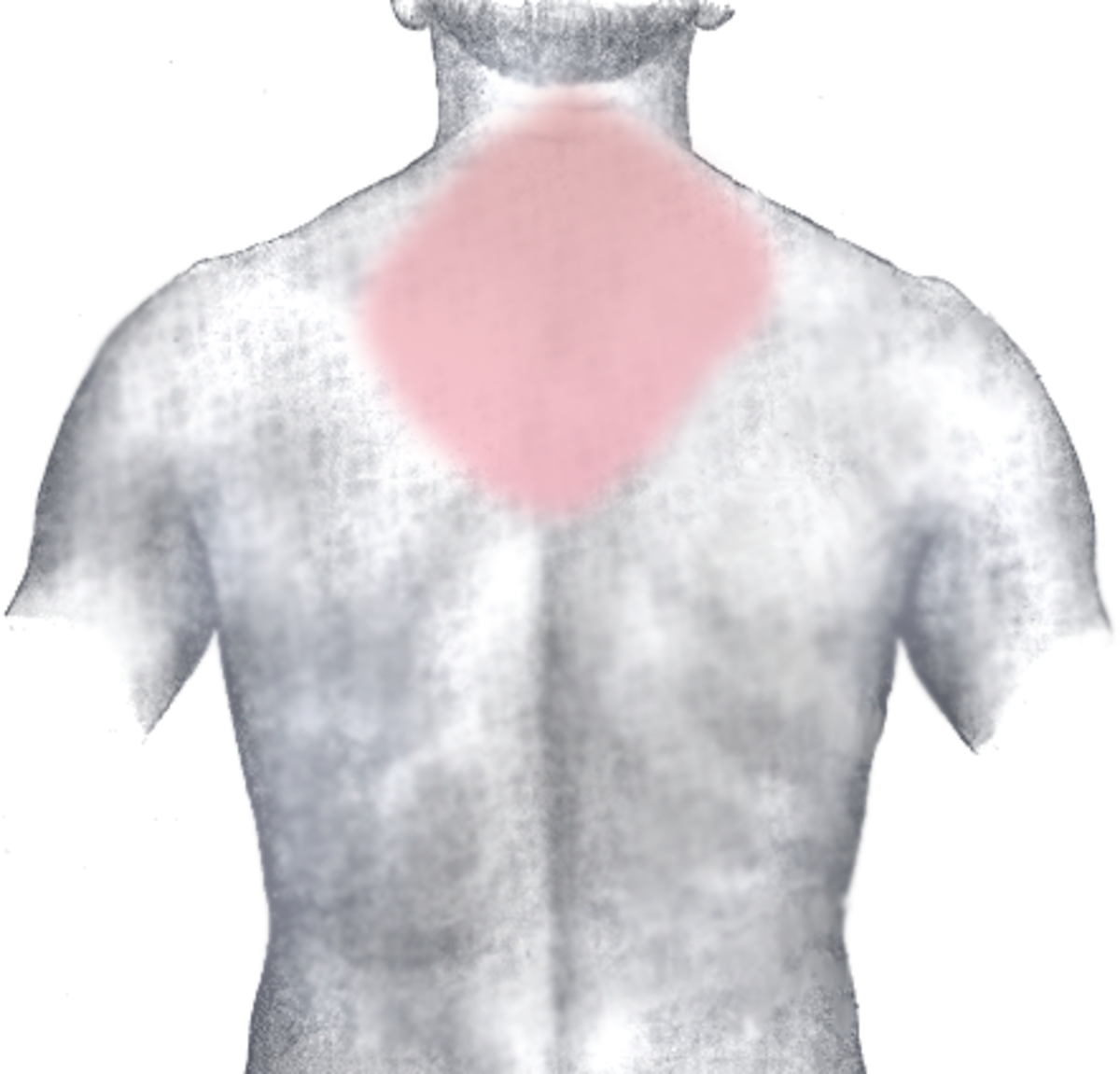
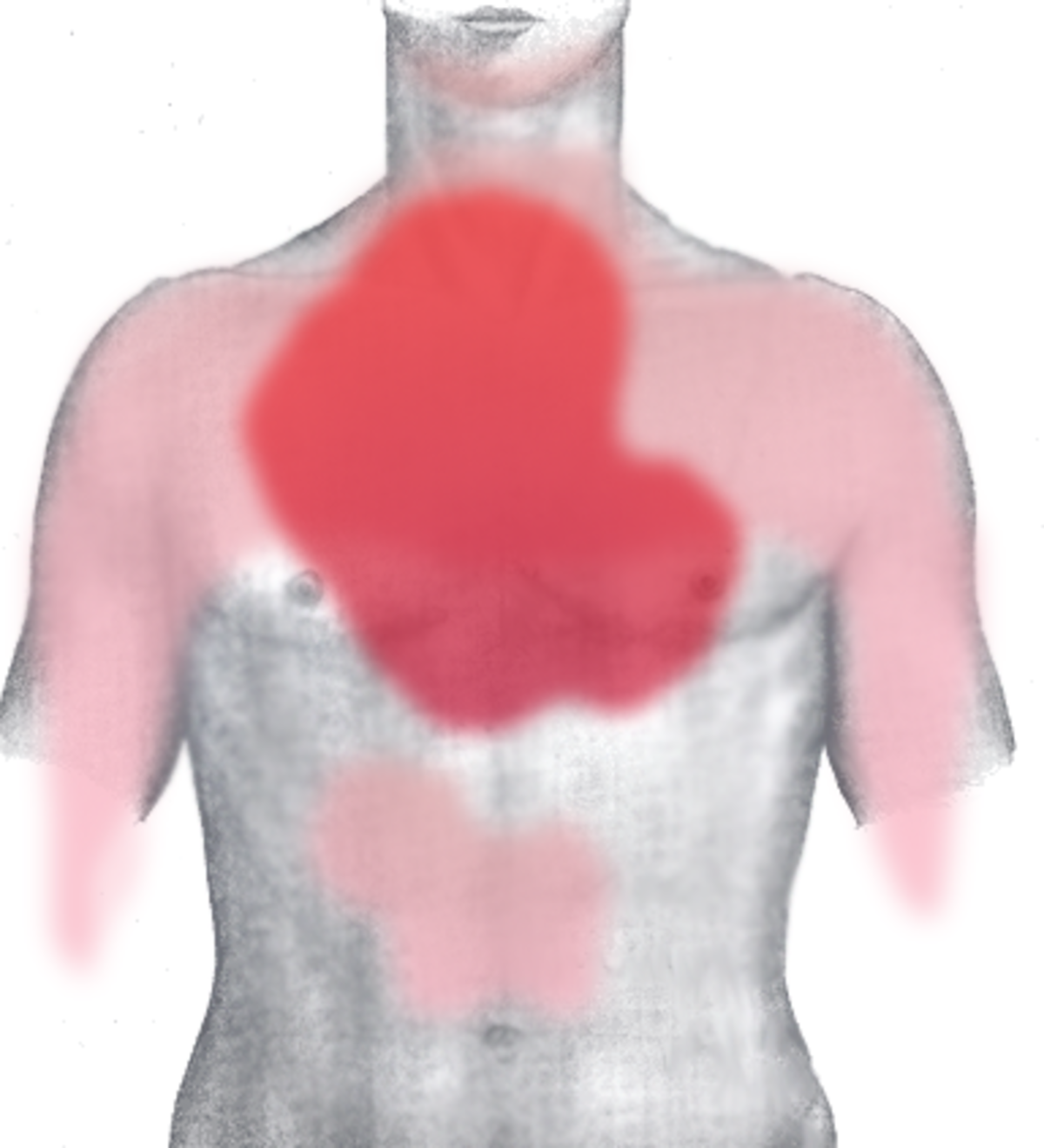
Le symptôme est la douleur thoracique. Elle concerne la région rétro-sternale (en arrière du sternum). Elle est violente, habituellement intense (sensation « d'étau broyant la cage thoracique »), prolongée et non (ou peu) sensible à la trinitrine (la trinitrine soulage les douleurs d'angine de poitrine). Elle est dite pan-radiante, irradiant dans le dos, la mâchoire, les épaules, le bras, la main gauche, l'épigastre (estomac). Elle est angoissante, oppressante (difficultés à respirer).
Cette description correspond à la forme typique et caractérisée. En pratique, toutes les variations existent, jusqu’à l'infarctus asymptomatique (sans douleur, sans gêne respiratoire, sans angoisse, ou encore sans malaise), L'infarctus du myocarde étant découvert à l'occasion d'un électrocardiogramme « systématique », par exemple lors d'un bilan de santé.
Sur le plan symptomatique, il existe des formes dites plus trompeuses, douleurs limitées à une (ou à des) irradiation(s), des formes particulières, digestives à type de douleurs épigastriques (région de l'estomac), abdominales hautes, des formes où prédominent telle ou telle manifestation (par exemple vagale, avec sueurs, malaise, sensation de chaleur, éructations), des formes limitées à une oppression angoissante, des formes dominées par une complication ; malaises, mort subite, œdème pulmonaire (essoufflement aigu inexpliqué), choc cardiogénique (pouls et tension imprenables), tamponnade (compression du cœur par un épanchement), troubles du rythme (palpitations, malaise), des formes psychiatriques (brutale désorientation), fièvre isolée.
Devant toute manifestation dont on ne possède pas la certitude du diagnostic et/ou chez des personnes dont les facteurs de risques sont prédominants, effectuer un électrocardiogramme (ECG) permet de confirmer ou d'infirmer le diagnostic d'infarctus du myocarde.
Signes physiques
L'examen d'un patient présentant un infarctus non compliqué est pauvre en signes cliniques. C'est l'interrogatoire qui fait l'essentiel du diagnostic, l'examen clinique ne permettant que d'éliminer certains diagnostics ou de dépister des complications.
On peut parfois percevoir, à l'auscultation cardiaque, un bruit dit de galop (trouble du remplissage du ventricule), un frottement traduisant un épanchement péricardique (tunique qui entoure le cœur). Mais ce n'est pas une péricardite habituelle (inflammation en règle virale et bénigne du péricarde, structure qui entoure le cœur et lui permet d'avoir des mouvements de contraction).
Signes de gravité
On peut les classer en plusieurs catégories :
Liés au terrain :
Liés à la dysfonction cardiaque :
- infarctus étendu (diagnostic électrique - sur l'électrocardiogramme)
- insuffisance cardiaque
- œdème pulmonaire
- choc cardiogénique
Liés à des complications mécaniques de l'infarctus :
- tamponnade (compression du cœur par un épanchement)
- communication inter ventriculaire
- rupture de paroi (latérale ou autre)
- insuffisance valvulaire aigüe (insuffisance mitrale par dysfonction ou rupture de pilier)
Liés à un trouble du rythme (tachycardie ventriculaire) ou de la conduction (blocs auriculo-ventriculaires.
Il existe des scores prenant compte de plusieurs paramètres et qui sont correlés avec l'évolution de la maladie. L'un des plus utilisés est le score GRACE (Global Registry for Acute Coronary Events : registre global des événements coronariens aigus). Il prend en compte l'âge du patient, la fréquence cardiaque, la pression artérielle à l'arrivée, la fonction rénale, la présence ou non de signes d'insuffisance cardiaque (classe Killip), ainsi que certaines circonstances péjoratives (arrêt cardiaque).
Examens complémentaires
Électrocardiogramme
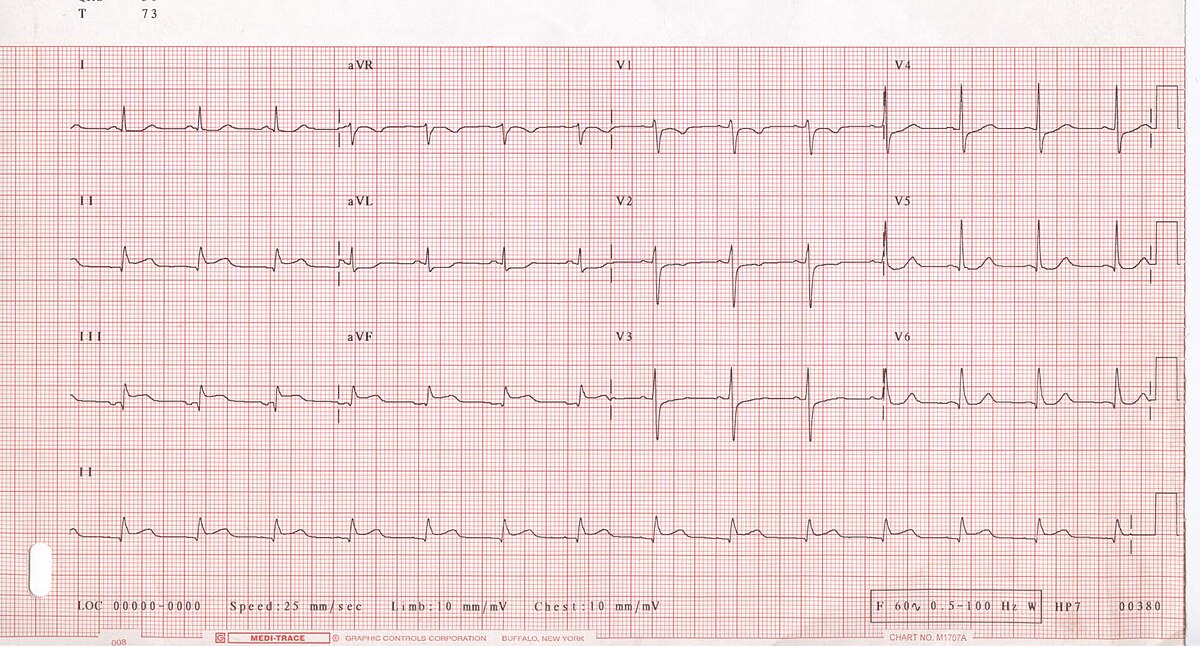
L'interprétation d'un électrocardiogramme (ECG) n'est pas chose aisée. On s'attache à étudier l'ensemble de l'ECG et à rechercher, au sein des 12 dérivations minimales, des signes concordants d'ischémie myocardique.
Concordants veut dire : signes concernant, selon les 12 dérivations minimales - les « angles de vue » du fonctionnement électrique du cœur - un (ou plusieurs) territoire(s) de la même paroi irriguée par une artère coronaire.
L'infarctus ne touche qu'exceptionnellement l'ensemble du cœur (infarctus circonférentiel, d'évolution en règle rapidement fatale).
Les douze dérivations minimales - ces « angles de vue » - explorent des zones du cœur différentes : paroi antérieure, septum interventriculaire, paroi latérale, paroi inférieure (ou inféro-basale), ventricule droit. Ces douze dérivations sont regroupées, plusieurs dérivations (2 ou 3) explorant, de manière un peu différente (l'angle de vue n'est pas tout à fait le même) une paroi du cœur.
Si il y a ischémie, il doit exister une (ou des) zone(s) - topographiques - qui souffrent. L’aspect électrique de ces zones ischémiques contraste avec l'aspect des zones restées saines, non concernées par le processus, car irriguées par une autre artère ou irrigués par des branches de l'artère lésée, ces branches naissant en amont de l'occlusion coronaire. Cette souffrance est concordante, retrouvée dans une partie des douze dérivations.
Le diagnostic de l'ECG permet donc une approche topographique. Il s'agit d'authentifier la zone ischémique mais la correspondance ECG - lésion anatomique est loin d'être constante.
En pratique, il y a un "centre" (zone où l'ischémie est la plus profonde) et des "zones adjacentes d'extension", connues, selon l'anatomie des ventricules (ventricule gauche en règle, le plus important en tant que masse et du point de vue fonctionnel) et l'anatomie des artères coronaires.
Les descriptions électriques "classiques" s'attachent à l'étude :
- des complexes QRS (correspondant à la contraction des ventricules)
- de la repolarisation (correspondant à la relaxation ("repos") des Ventricules, pendant la quelle ils se remplissent "passivement"): segment ST, onde T.
Schématiquement : Les modifications induites par l'ischémie concernent la repolarisation : "troubles de la repolarisation"
- Sus-décalage du segment ST,
- Sous-décalage du segment ST, inversion ou positivation excessive de l'onde T
Les modifications induites par la nécrose concernent les complexes QRS :
- Onde Q (plus grande qu'un tiers d'un autre QRS et qu'1 mm
Attention, l'onde Q peut être le résultat d'un infarctus ancien ou refléter l'activité d'un Septum Inter-Ventriculaire important (ou hypertrophié).
Dosage des enzymes cardiaques
L'augmentation des enzymes cardiaques signe la mort cellulaire conséquence de la nécrose et fait donc partie de la définition d'un infarctus. L'enzyme la plus spécifique et sensible est la troponine (I ou T) dont le dosage tend à supplanter celui des CPK-MB (fraction MB de la Créatine phosphokinase).
L'importance de l'élévation enzymatique est proportionnelle à l'importance de l'infarctus (on parle d'infarctus avec « pic de troponine » à 10, par exemple). La répétition des dosages permet d'en suivre l'évolution.
D'autres enzymes s'élèvent également au cours d'un infarctus mais sont bien moins spécifiques (une augmentation peut se retrouver dans d'autres maladies, cardiaques ou non) et leur utilisation en tant que marqueur tend à être abandonné. Ce sont les SGOT, les SGPT, les LDH.